Endoskopia u pacjentów leczonych lekami przeciwpłytkowymi i przeciwzakrzepowymi - wytyczne BSG i ESGE (2021): Różnice pomiędzy wersjami
Przejdź do nawigacji
Przejdź do wyszukiwania
(Utworzono nową stronę "'''Endoskopia u pacjentów leczonych lekami przeciwpłytkowymi i przeciwzakrzepowymi''' - wytyczne British Society of Gastroenterology i European Society of Gastrointest...") |
|||
| (Nie pokazano 15 pośrednich wersji utworzonych przez tego samego użytkownika) | |||
| Linia 1: | Linia 1: | ||
'''Endoskopia u pacjentów leczonych lekami przeciwpłytkowymi i przeciwzakrzepowymi''' - wytyczne British Society of Gastroenterology i European Society of Gastrointestinal Endoscopy (2021) | '''Endoskopia u pacjentów leczonych lekami przeciwpłytkowymi i przeciwzakrzepowymi''' - wytyczne British Society of Gastroenterology i European Society of Gastrointestinal Endoscopy (2021) | ||
=Procedury planowe= | |||
==Kwas acetylosalicylowy (ASA)== | |||
Zaleca się utrzymanie leczenia ASA we wszystkich procedurach z wyjątkiem ampullektomii. | |||
==Antagoniści receptora P2Y12== | |||
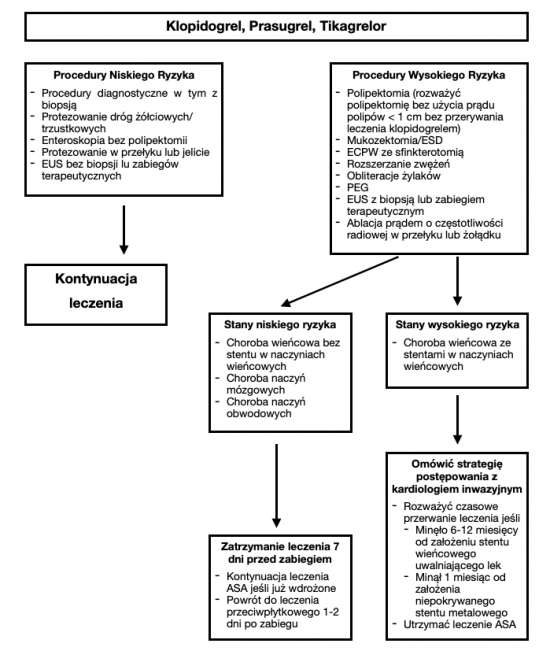
# Zaleca się utrzymanie leczenia antagonistami receptora P2Y12, czy to jako jedynym lekiem czy jako elementem podwójnego leczenia przeciwpłytkowego (DAPT, double antiplatelet therapy), we wszystkich procedurach niskiego ryzyka. | |||
# W przypadku procedur wysokiego ryzyka u pacjentów z niskim ryzykiem zakrzepowym zaleca się przerwanie leczenia na 7 dni przed zabiegiem. U pacjentów wymagających DAPT zaleca się utrzymanie podawania ASA. | |||
# W przypadku procedur wysokiego ryzyka u pacjentów z wysokiem ryzykiem zakrzepowym zaleca się utrzymanie podawanie ASA oraz konsultację kardiologa inwazyjnego w kwestii ryzyka/korzyści przerwania podawania antagonistów receptora P2Y12. | |||
[[Plik:Antykoagulacja 2021 1.png|550px]] | |||
[[Media:Antykoagulacja 2021 1.pdf|Pobierz jako PDF]] | |||
== | ==Leki przeciwzakrzepowe== | ||
===Procedury niskiego ryzyka=== | |||
====Pochodne kumaryny==== | |||
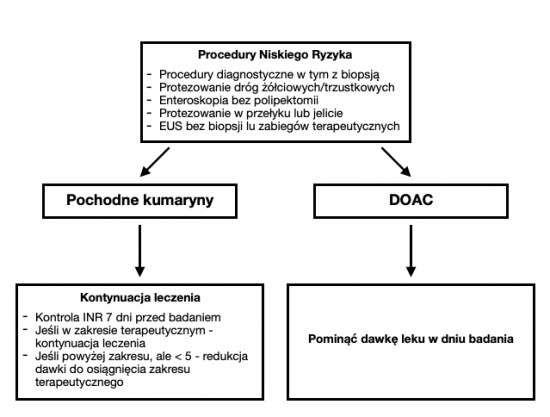
# W przypadku procedur niskiego ryzyka zaleca się utrzymanie leczenie pochodnymi kumaryny. W ciągu tygodnia poprzedzającego badanie powinna zostać sprawdzona wartość INR dla upewnienia się, że nie przekracza zakresu terapeutycznego. | |||
# Jeśli INR przekracza zakres terapeutyczny, ale jest mniejszy od 5, należy skorygować dawkę leku tak, by wartość INR powróciła do zakresu terapeutycznego. | |||
# Jeśli wartość INR przekracza 5 należy odroczyć procedurę endoskopową i skierować pacjenta do właściwego specjalisty na konsultację. | |||
====Bezpośrednie doustne antykoagulanty (DOAC)==== | |||
W dniu zabiegu należy pominąć poranną dawkę leku. | |||
[[Plik:Antykoagulacja 2021 2.png|550px]] | |||
[[Plik: | |||
[[Media: | [[Media:Antykoagulacja 2021 2.pdf|Pobierz jako PDF]] | ||
=== | ===Procedury wysokiego ryzyka=== | ||
====Pochodne kumaryny==== | |||
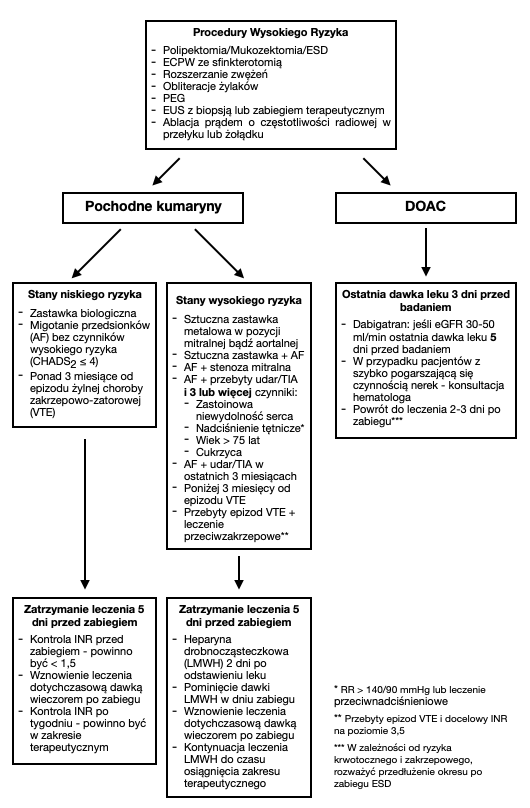
# W przypadku pacjentów z niskim ryzykiem zakrzepowym: | |||
#* Należy przerwać podawania pochodnej kumaryny na 5 dni przed zabiegiem. Konieczna jest kontrola INR dla upewnienia się, że nie przekracza on 1,5. | |||
#* Podawanie leku w dotychczasowej dawce należy wznowić wieczorem w dniu zabiegu. | |||
#* W tydzień po zabiegu należy sprawdzić czy INR powrócił do zakresu terapeutycznego. | |||
# W przypadku pacjentów z wysokim ryzykiem zakrzepowym: | |||
#* Pochodna kumaryny powinna być odstawiona na 5 dnie przed zabiegiem | |||
#* Dwa dni po przerwaniu leczenia należy rozpocząć podawanie heparyny drobnocząsteczkowej (LMWH) w dawcę terapeutycznej | |||
#* Ostatnia dawka LMWH powinna być podana na co najmniej 24 godziny przed zabiegiem | |||
#* Należy sprawdzić, czy wartość INR nie przekracza 1,5. | |||
#* Podawanie leku w dotychczasowej dawce należy wznowić wieczorem w dniu zabiegu. | |||
#* Podawanie LMWH należy wznowić w następnym dniu po zabiegu. | |||
#* Podawanie LMWH należy kontynuować do czasu, gdy INR znajdzie się w zakresie terapeutycznym. | |||
====Bezpośrednie doustne antykoagulanty (DOAC)==== | |||
# Ostatnia dawka leku powinna być przyjęta na 3 dni przed zabiegiem. | |||
# U pacjentów z eGFR w zakresie 30-50 ml/min ostatnia dawka dabitraganu powinna być przyjęta na 5 dni przed zabiegiem. W przypadku pacjentów z szybko pogarszającą się czynnością nerek należy zasięgnąć konsultacji hematologa. | |||
# Do podawania leku należy wrócić w 2-3 dni po zabiegu. W przypadku ESD można rozważyć wydłużenie tego czasu do 7 dni. | |||
[[Plik:Antykoagulacja 2021 3.png|550px]] | |||
[[Media:Antykoagulacja 2021 3.pdf|Pobierz jako PDF]] | |||
== | =Ostre krwawienie z przewodu pokarmowego= | ||
# Zaleca się rozważenie stałego przerwania leczenia ASA w profilaktyce pierwotnej. | |||
# Nie zaleca się rutynowego przerywania leczenia ASA podawanego w profilaktyce wtórnej. W przypadku, gdy leczenie przerwano powinno zostać ono wdrożone niezwłocznie po osiągnięciu hemostazy lub gdy brak jest dowodów na utrzymywanie się krwawienia. | |||
# Rekomenduje się utrzymanie, o ile to możliwe, podwójnego leczenia przeciwpłytkowego (DAPT, double antiplatelet therapy) u pacjentów ze stentami założonymi do naczyń wieńcowych, a postępowanie powinno być konsultowane z kardiologiem inwazyjnym. W przypadku masywnego krwawienia rekomenduje się utrzymanie leczenia ASA jeśli odstawiono antagonistę receptora P2Y12. Jeśli leczenie antagonistą receptora P2Y12 jest nadal konieczne, powinno ono zostać przywrócone w ciągu 5 dni. | |||
# Rekomenduje się odstawienie doustnych antykoagulantów i wyrównanie zaburzeń krzepnięcia z uwzględnieniem ciężkości krwawienia i ryzyka zakrzepowego w porozumieniu z kardiologiem/hematologiem. Wyrównywanie koagulopatii nie powinno opóźniać leczenia endoskopowego. | |||
# U pacjentów niestabilnych hemodynamicznie przyjmujących antagonistów witaminy K zaleca się podanie czteroczynnikowego koncentratu kompleksu protrombiny (PCC, prothrombin complex concentrate) lub, jeśli jest niedostępny, świeżo mrożonego osocza. | |||
# U pacjentów niestabilnych hemodynamicznie przyjmujących bezpośrednie doustne antykoagulanty (DOAC, direct-cating oral anticoagulants) sugeruje się podanie leków odwracających ich działanie: idarucizumabu u leczonych dabigatranem i andexanetu u leczonych anty-czynnikiem Xa<ref>Apiksaban, Edoksaban, Rywaroksaban</ref>. Jeśli andexanet jest niedostępny sugeruje się podanie dożylne PCC. | |||
# Rekomenduje się powrót do leczenia przeciwzakrzepowego po przebytym krwawieniu z przewodu pokarmowego u pacjentów ze wskazaniami do takiego długoterminowego leczenia. U pacjentów z niskim ryzykiem zakrzepowym zaleca się powrót do leczenia tak szybko jak to możliwe po 7 dniach od jego przerwania. U pacjentów z wysokim ryzykiem zakrzepowym rekomenduje się wcześniejszy powrót do leczenia przeciwzakrzepowego z pomostowym leczeniem heparyną, najlepiej w ciągu 3 dni. | |||
=Nazwy leków= | |||
*Apiksaban: Eliquis. | |||
*Dabigatran: Pradaxa. | |||
*Edoksaban: Lixiana. | |||
*Klopidogrel: Agergex, Areplex, Grepid, Pegorel, Plavix, Plavocorin, Trombex, Vixam, Zyllt. | |||
*Prasugrel: Bewim, Efient. | |||
*Rywaroksaban: Xarelto. | |||
*Tikagrelor: Brilique. | |||
== Przypisy == | == Przypisy == | ||
| Linia 145: | Linia 73: | ||
== Bibliografia == | == Bibliografia == | ||
*Andrew M Veitch, Franco Radaelli, Raza Alikhan i in. [https://gut.bmj.com/content/gutjnl/70/9/1611.full.pdf ''Endoscopy in patients on antiplatelet or anticoagulant therapy: British Society of Gastroenterology (BSG) and European Society of Gastrointestinal Endoscopy (ESGE) guideline update'']. Gut, 2021, 70, s. 1611-28. doi:10.1136/gutjnl-2021-325184 | |||
{{DEFAULTSORT:Przeciwpłytkowymi}} | {{DEFAULTSORT:Przeciwpłytkowymi}} | ||
Aktualna wersja na dzień 18:58, 8 sie 2021
Endoskopia u pacjentów leczonych lekami przeciwpłytkowymi i przeciwzakrzepowymi - wytyczne British Society of Gastroenterology i European Society of Gastrointestinal Endoscopy (2021)
Procedury planowe
Kwas acetylosalicylowy (ASA)
Zaleca się utrzymanie leczenia ASA we wszystkich procedurach z wyjątkiem ampullektomii.
Antagoniści receptora P2Y12
- Zaleca się utrzymanie leczenia antagonistami receptora P2Y12, czy to jako jedynym lekiem czy jako elementem podwójnego leczenia przeciwpłytkowego (DAPT, double antiplatelet therapy), we wszystkich procedurach niskiego ryzyka.
- W przypadku procedur wysokiego ryzyka u pacjentów z niskim ryzykiem zakrzepowym zaleca się przerwanie leczenia na 7 dni przed zabiegiem. U pacjentów wymagających DAPT zaleca się utrzymanie podawania ASA.
- W przypadku procedur wysokiego ryzyka u pacjentów z wysokiem ryzykiem zakrzepowym zaleca się utrzymanie podawanie ASA oraz konsultację kardiologa inwazyjnego w kwestii ryzyka/korzyści przerwania podawania antagonistów receptora P2Y12.
Leki przeciwzakrzepowe
Procedury niskiego ryzyka
Pochodne kumaryny
- W przypadku procedur niskiego ryzyka zaleca się utrzymanie leczenie pochodnymi kumaryny. W ciągu tygodnia poprzedzającego badanie powinna zostać sprawdzona wartość INR dla upewnienia się, że nie przekracza zakresu terapeutycznego.
- Jeśli INR przekracza zakres terapeutyczny, ale jest mniejszy od 5, należy skorygować dawkę leku tak, by wartość INR powróciła do zakresu terapeutycznego.
- Jeśli wartość INR przekracza 5 należy odroczyć procedurę endoskopową i skierować pacjenta do właściwego specjalisty na konsultację.
Bezpośrednie doustne antykoagulanty (DOAC)
W dniu zabiegu należy pominąć poranną dawkę leku.
Procedury wysokiego ryzyka
Pochodne kumaryny
- W przypadku pacjentów z niskim ryzykiem zakrzepowym:
- Należy przerwać podawania pochodnej kumaryny na 5 dni przed zabiegiem. Konieczna jest kontrola INR dla upewnienia się, że nie przekracza on 1,5.
- Podawanie leku w dotychczasowej dawce należy wznowić wieczorem w dniu zabiegu.
- W tydzień po zabiegu należy sprawdzić czy INR powrócił do zakresu terapeutycznego.
- W przypadku pacjentów z wysokim ryzykiem zakrzepowym:
- Pochodna kumaryny powinna być odstawiona na 5 dnie przed zabiegiem
- Dwa dni po przerwaniu leczenia należy rozpocząć podawanie heparyny drobnocząsteczkowej (LMWH) w dawcę terapeutycznej
- Ostatnia dawka LMWH powinna być podana na co najmniej 24 godziny przed zabiegiem
- Należy sprawdzić, czy wartość INR nie przekracza 1,5.
- Podawanie leku w dotychczasowej dawce należy wznowić wieczorem w dniu zabiegu.
- Podawanie LMWH należy wznowić w następnym dniu po zabiegu.
- Podawanie LMWH należy kontynuować do czasu, gdy INR znajdzie się w zakresie terapeutycznym.
Bezpośrednie doustne antykoagulanty (DOAC)
- Ostatnia dawka leku powinna być przyjęta na 3 dni przed zabiegiem.
- U pacjentów z eGFR w zakresie 30-50 ml/min ostatnia dawka dabitraganu powinna być przyjęta na 5 dni przed zabiegiem. W przypadku pacjentów z szybko pogarszającą się czynnością nerek należy zasięgnąć konsultacji hematologa.
- Do podawania leku należy wrócić w 2-3 dni po zabiegu. W przypadku ESD można rozważyć wydłużenie tego czasu do 7 dni.
Ostre krwawienie z przewodu pokarmowego
- Zaleca się rozważenie stałego przerwania leczenia ASA w profilaktyce pierwotnej.
- Nie zaleca się rutynowego przerywania leczenia ASA podawanego w profilaktyce wtórnej. W przypadku, gdy leczenie przerwano powinno zostać ono wdrożone niezwłocznie po osiągnięciu hemostazy lub gdy brak jest dowodów na utrzymywanie się krwawienia.
- Rekomenduje się utrzymanie, o ile to możliwe, podwójnego leczenia przeciwpłytkowego (DAPT, double antiplatelet therapy) u pacjentów ze stentami założonymi do naczyń wieńcowych, a postępowanie powinno być konsultowane z kardiologiem inwazyjnym. W przypadku masywnego krwawienia rekomenduje się utrzymanie leczenia ASA jeśli odstawiono antagonistę receptora P2Y12. Jeśli leczenie antagonistą receptora P2Y12 jest nadal konieczne, powinno ono zostać przywrócone w ciągu 5 dni.
- Rekomenduje się odstawienie doustnych antykoagulantów i wyrównanie zaburzeń krzepnięcia z uwzględnieniem ciężkości krwawienia i ryzyka zakrzepowego w porozumieniu z kardiologiem/hematologiem. Wyrównywanie koagulopatii nie powinno opóźniać leczenia endoskopowego.
- U pacjentów niestabilnych hemodynamicznie przyjmujących antagonistów witaminy K zaleca się podanie czteroczynnikowego koncentratu kompleksu protrombiny (PCC, prothrombin complex concentrate) lub, jeśli jest niedostępny, świeżo mrożonego osocza.
- U pacjentów niestabilnych hemodynamicznie przyjmujących bezpośrednie doustne antykoagulanty (DOAC, direct-cating oral anticoagulants) sugeruje się podanie leków odwracających ich działanie: idarucizumabu u leczonych dabigatranem i andexanetu u leczonych anty-czynnikiem Xa[1]. Jeśli andexanet jest niedostępny sugeruje się podanie dożylne PCC.
- Rekomenduje się powrót do leczenia przeciwzakrzepowego po przebytym krwawieniu z przewodu pokarmowego u pacjentów ze wskazaniami do takiego długoterminowego leczenia. U pacjentów z niskim ryzykiem zakrzepowym zaleca się powrót do leczenia tak szybko jak to możliwe po 7 dniach od jego przerwania. U pacjentów z wysokim ryzykiem zakrzepowym rekomenduje się wcześniejszy powrót do leczenia przeciwzakrzepowego z pomostowym leczeniem heparyną, najlepiej w ciągu 3 dni.
Nazwy leków
- Apiksaban: Eliquis.
- Dabigatran: Pradaxa.
- Edoksaban: Lixiana.
- Klopidogrel: Agergex, Areplex, Grepid, Pegorel, Plavix, Plavocorin, Trombex, Vixam, Zyllt.
- Prasugrel: Bewim, Efient.
- Rywaroksaban: Xarelto.
- Tikagrelor: Brilique.
Przypisy
- ↑ Apiksaban, Edoksaban, Rywaroksaban
Bibliografia
- Andrew M Veitch, Franco Radaelli, Raza Alikhan i in. Endoscopy in patients on antiplatelet or anticoagulant therapy: British Society of Gastroenterology (BSG) and European Society of Gastrointestinal Endoscopy (ESGE) guideline update. Gut, 2021, 70, s. 1611-28. doi:10.1136/gutjnl-2021-325184